胆管がんの多発をなぜもっと 早く発見できなかったのか ・毛利一平 /胆管がんシンポジウム-報告3 2012年12月16日大阪
目次
胆管がんの多発をなぜもっと 早く発見できなかったのか ・毛利一平
三重大学医学部公衆衛生産業医学分野

はじめに
私自身は医学部在学中の1985年ころから、労働衛生を専門とする教室に出入りしながら職業がんの疫学研究を手伝い、大学院では学位論文のテーマとして職業がんを選んだ。しかし、そのころ日本における職業がん研究は既に終わろうとしており、2000年ごろには、自ら「絶滅危惧種」と紹介するようになっていた。
もちろん「がん」という病気が、原因へのばく露から発症の確認まで、長い年月を必要とする疾病である以上、「多くの職業がんが見過ごされている」という認識は、少なくない疫学研究者のなかで共有していたものの、状況を変えることもできず、時間が経過していた。
そして、起こったのが、今回の胆管がんの事件である。
はじめてその報道に接したとき、まず「やっぱり!」と感じた。そして、詳細を知るうちに「なぜ?」という思いが強くなった。いつかはこのようなことが起こると思いながら、しかし、現実は想像していた以上に被害が大きかったからだ。
2000年ごろ、なぜ日本でこれほどまでに職業がんの疫学研究が困難なのかを考えたことがある。私自身の研究者としての個人的な資質を除いてもなお、職業がんの疫学研究環境に関する日本と欧米諸国の差は歴然としていた。
図1 Medlineデータベースにおける職業がん疫学研究文献数の推移図1は、このころに調べた、主要先進国・地域における職業がんの疫学研究論文の発表数を比較したグラフである。英語論文を対象としているので、どうしても情報の偏りは避けられないが、日本の人口や産業の規模を考慮すると、やはり、どう考えても日本からの発表数が少なすぎる。
このような違いがどこから生じてきているのかを考えるうちに、そもそも日本では、労災・職業病の実態を知るための仕組み(職業病サーベイランス)が整っていないことがわかってきた。いや、そうしたことは以前から指摘されてきたことではあったのだが、どこにどのような問題があるのかを具体的に整理できるようになってきた。
この報告では、日本における職業病サーベイランスの問題点を明らかにしながら、胆管がん事件の意味を確認し、同じ悲劇を繰り返さないために、いま何をしなければならないのかを考えたい。
1. 職業病はどのようにして認識されるか
国や地域レベルでの職業病の実態を考える前に、まず、職業病というものがどのようにして認識されるかを確認しておこう。
・事例の発見
職業病の認識は、疾病の原因として職業を疑うところから始まる。臨床の現場で新しい患者に出会えば、疾病の診断や治療のために原因を探る。原因を探る際に最も重要なことは、いつからどのような「症状」があらわれているか、すなわち「現病歴」というものを聞き取ることにある。このとき、患者に現われている「症状」の原因となる要素(リスク要因)を洗い出してゆくが、その際には患者自身が生物学的に抱えるリスク要因(年齢、性別や遺伝的素因=家族歴など)とは別に、患者を取り巻く環境の中に潜むリスク要因についても、注目しなければならない。
労働のなかにあるリスク要因は、環境リスク要因のひとつとして認識される。生活の中における労働のあり方を考えると、一日の3分の1、そして人生の2分の1は労働であるから、何らかの健康リスクが存在するならば、その寄与は決して少なくはない。
そして、もしも労働の変化(リスク要因へのばく露=「曝(さら)される」こと)と同時に、あるいは遅れて症状が現われることを確認することができれば、その患者の疾患は労働に関連することを疑う、あるいはそう判断することができるだろう。
もちろん、常にそれが可能なわけではない。リスク要因へのばく露から症状の発現(発症)までに相当程度の時間がかかる(職業がんなどはその典型だが)場合や、他の環境要因によっても同様の症状や疾患が発生する場合などでは、労働との関連を疑うだけの根拠を得ることが難しい場合も少なくない。
・職業病の歴史に学ぶ
疾病の原因として労働との関連を疑うためには、過去にどのような疾病が、どのような要因によって引き起こされてきたかを知っておく、つまり、職業病の歴史を学んでおく必要もある。目の前の患者の状態と過去の事例を比較し、類推することができれば、その疾病と労働との関連性を疑い、あるいは判断するうえで有力な根拠となる。
・法則性の確認、疫学的認識
患者一例のみで判断が困難になる場合は、集団の中で同様の事例が発生していないかどうかを観察することになる。同一疾患の複数の患者について同じ職歴があること(法則性)を確認できれば、その労働が原因となっていると推論することは、それほど難しくない。さらに大きな集団を観察し、疫学的な分析手法を用いることで「疾病の作業関連性」、すなわち注目している疾病の原因の何パーセントが労働によるものであるかということまで、評価することが可能になる。
2. 職業病の認識を妨げているのは何か?
職業病を認識するための過程は明らかであり、それほど複雑なものでもない。しかし、冒頭で指摘したとおり、日本においては正しく職業病を認識できてはおらず、統計上は明らかに過小評価となっている。なぜそのようになってしまうのか、その仕組みを詳しく検討してみよう。
・職業病認識のための三つのチャンス
一般に、職業病を認識できるチャンスは三つある。
一つ目は労働者自身(あるいは同僚、家族)による気づき、二つ目は医療機関を受診した際の医師ら(医師・看護師・保健師など)による気づき、三つ目は労働者の集団を観察することのできる、職場による気づきである。
少なくない労働者が、症状や疾病の発現の際に、自らの労働環境と照らし合わせて、労働のなかのリスク要因と疾病の関連を正しく疑うことができる。「あの新しい物質を使い始めてから体調がおかしい」、「ずっと残業続きで無理をしていたところでこの症状」、「昨日の荷物が重かったから腰を痛めた」、といった具合である。もちろん、そのなかには労働と関係のないものもあるはずだが、状況をより予防的にとらえようとするのであれば、「偽陽性」がたくさん含まれる(「感度」が高く、「特異度」が低い)としても、労働者本人の訴えにまず耳を傾けることが重要になる。
医療機関における認識は、労働者本人の認識よりも客観性が高くなることが期待される。
何よりも専門知識や多くの経験を有する「はず」の医師らが介在することで、労働者本人が認識できていない場合でも「掘り起こし」の効果を期待することができる。一方で、医師らの知識や経験が不十分であれば、労働者自身が疑っている場合であっても、医療機関で否定されてしまい、そのことが職業病の認識を妨げてしまう可能性も十分に存在する。
最後に職場だが、社員・従業員という労働者の集団を常に観察できているだけに、そのなかにおける疾病の発生状況を正しく把握していれば、職業病を認識するうえで極めて重要な情報を得られる立場にある。
例えば、製造工程に変更を加えた後に、特定の疾患が増加するといった事実を把握することができれば、まず、その製造工程の変更と疾患の増加を関連付け、そこに問題がないかどうかを精査する必要がある。
ただし、そうしたことができるのは、そうするために必要な知識を持った産業医などの専門が介在するか、運よく人事・労務担当者がそのための目と構え(あるいは知識や経験)を持っている場合に限られてくる。
乱暴にまとめてしまうが、日本において職業病がなかなか正しく認識されないのは、まず何よりもこれら三つのチャンスが生かされていないからだ。
労働者は、たとえ自分の疾病を職業病と疑ったとしても、それを職業病として申告することがどのような結果を生じるか知っている。医療機関を受診したとしても、労災としての扱いを希望することはそれほど多くはないはずであるし、治療のために休業が必要であったとしても、有休で処理してしまうだろう。
医療機関でのチャンスも、思うようには生かされない。
日常の診療において医師が問診に割くことのできる時間はきわめて限られており、労災・職業病そのものの診療を目的としない限り、職歴や作業内容を詳細に聞く余裕があるとは考えられない1。
かつて、膀胱がんの労働との関連性を検討しようと、大学病院で百例ほどの入院カルテを閲覧したことがあるが、職歴欄がほとんど空白で、研究のしようがなかったことがあった。調査を行ったわけではないが、自分が知る限りでは、初診時の職歴欄さえ空白のままという場合が大半であるはずだ(むしろ入院患者に限ってだが、看護師によって記録がされている場合が比較的多いかもしれない)。
そうなってしまう背景には、多くの医師にとって労働の中にあるリスク要因というのは、疾病の原因としては重視されていないということをも意味している。
イタリアの医師で産業医学の祖とされるラマッツィーニが、「働く人々の病気(De Morbis Artificum Diatriba)」において、患者に職業を聞くことの重要性を説いたのは1700年のこと2であるが、それから300年が経ったいまの、この現状を、どう考えればよいのだろうか。
専門的な知識を有するスタッフがいれば、職場での職業病の認識はそれほど難しくないはずである。化学物質の有害性など、職場のリスク要因の認識は可能であるし、作業環境測定や、労働者の受診状況・健康診断結果などもそろっている。
疫学の基本的な知識さえあれば、これらの情報を組み合わせることで、職場で職業病の発生を監視することは可能だ。問題は、ほとんどの職場(とくに中小事業場)で、それができるスタッフがいないことである。また、仮に専門的な能力を有するスタッフがいたとしても、企業においてはそうした問題を積極的に明らかにしようとする力への抵抗は少なくなく、現実には、職場での職業病の監視に期待することはできないのが現状といってよい。
・システム(サーベイランス)の問題点
現場にある職業病に関連する情報を集約し、社会の中でのその動向を監視し対策に役立てるのがサーベイランスの役割だ。日本において職業病サーベイランスの役割を担っているのは、死傷病報告(安衛法100条、安衛則97条)と労災補償給付統計だが、いずれも期待される役割を果たすには程遠い状況にあるといってよい。
死傷病報告
死傷病報告は安衛則97条において、「事業者は、労働者が労働災害その他就業中又は事業場内若しくはその附属建設物内における負傷、窒息又は急性中毒により死亡し、又は休業したときは、遅滞なく、様式第23号による報告書を所轄労働基準監督署長に提出しなければならない」として定められている。この死傷病報告には、職業病サーベイランスとしての役割を大きく損なわせる問題点がある。
それは、「事業者が『労働災害』を報告する」と定められていることにある。
ここで「労働災害」は「労働者の就業に係る建設物、設備、原材料、ガス、蒸気、粉じん等により、又は作業行動その他業務に起因して、労働者が負傷し、疾病にかかり、又は死亡することをいう」と定義(安衛法2条)されており、職業病を含む概念(あまりよい使い方とは思えないが)なのだが、その通りに解釈するなら、「…業務に起因」した「疾病」でなければ死傷病報告による報告義務は生じず、しかも、その判断が事業者に委ねられている。
さらに、死傷病報告では、後に続く安衛則97条第2項により、休業日数が4日未満の場合には災害の発生状況など、詳細な報告を求められない。
これらの条件は、死傷病報告における過小報告を必然的なものにしている。
すでに述べたとおり、職業病の認識そのものは決して難しいものではないが、それはあくまで基本的な疫学的知識を身につけたスタッフが、そうすることを役割として事業所内で職業病の監視にあたるときであり、そうでもなければ、どの事業者も疾病の業務起因性を適切に(職業病の「大規模な」発生を防ぐことができるほどに、迅速に)判断できるはずはない。
また、今日の日本の社会において、いったいどれだけの労働者が疾病を理由として4日以上も休業をとれるだろうか。ほとんどの場合は有給休暇などによって処理がされ、死傷病報告の対象とはなりえないはずだ。
これらの理由から、死傷病報告をベースとする日本の職業病統計=「業務上疾病発生状況」では、図2に示すとおり、急性の腰痛や中毒などを除くと、ほとんどの職業病が克服されているかのように見えてしまう。後述するとおり、本来職業病サーベイランスとしては、きわめてPassive(非予防的)であり、元来その氷山の頂上部分しか監視できないことが明らかな労災補償給付統計と比較してもなお、大幅な過小評価となってしまっていることに驚かざるを得ない。
図2 「業務上疾病発生状況」による職業病統計の推移(急性腰痛を除く)労災補償給付統計
一方、労災補償給付統計による職業病の監視3は、「補償を受けられるだけの明確な根拠を有する職業病事例」だけがカウントされる。
職業病としてはきわめて「確実な」統計なのだろうが、現実には過小評価の印象がぬぐえないし、だからこそ前段で「氷山の頂上部分」と記述した。
この違和感が実は重要な意味を持つ。
労災補償「給付」統計の裏には、その何倍かの労災補償「申請」があり、したがって、その多くは「労災認定基準」のふるいにかけられる。
これらふるいにかけられた多くの事例(「申請」にさえ至らなかった事例を考えれば、さらに多くの事例)は職業病を監視するうえで意味を持たないのだろうか?
実は、「職業病の認識」の項で説明したとおり、疾病がどの程度と労働と関連するかという「作業関連性」については、疫学的に定量的に評価することができるが、それを「労災としての職業病」として認識するには、「認定基準」というせいぜい半定量的な物差しを用い、「専門家による判断」を経て、「社会的合意」に至らなければならない。
結局、このプロセスにおいて、予防対策を政策的に議論するために必要な疫学的な情報、つまり、どの程度のばく露であれば、どの程度の疾病が発生するのかといった情報も、一緒にふるいにかけられてしまう。
このため、労災補償給付統計から得られる情報は、注目する職業病を予防する、より問題が小さいうちに社会的に対処する、そのために必要な社会的資源を見積もるうえで、明らかに「過小評価」となってしまうのである。
世界的に見れば、こうした労災補償統計の欠点を補うために労災補償申請数に着目するなどの対応策がとられている場合もあるのだが、日本では、いわゆる「過労死」等の事例以外では、申請数の統計は公表(おそらく集計も?)されておらず、「予防的対処をより的確に行うための問題の大きさの評価」が遅れている。
ばく露評価と情報の連結(データリンケージ)
ここまで職業病の監視について、疾病の把握を中心に見てきたが、職業病監視の仕組みを考えるうえで、もうひとつ重要なのが、労働における健康リスク要因へのばく露の監視である。ある職業でどのような疾病が発生したかと同時に、どのようなばく露があったかを知ることができれば、職業病の認識はより容易になるのは前述したとおりだ。
労働における健康リスク要因へのばく露は、事業場によってもっともよく把握される。どの作業場のどの作業で、どのようなリスクが存在するか、化学物質に伴うものであれば、「安全データシート SDS」をいち早く入手しているし、その他の物理的な環境や作業態様に伴うリスクについても、安全衛生の知識を有するスタッフがいればという条件付きだが、理解しているはずだ。法律による規制の対象として、作業環境測定によって定期的にモニタリングされるものもあるし、最近では、有害物ばく露作業報告(安衛則95条第6項)によって、年度ごとに選定された化学物質のばく露状況に関する情報が収集されている4。
こうしたばく露に関連する情報は、たとえ労働者個人の正確なばく露水準を表すものでないとしても、推測の根拠を与えるものであれば、積極的に労働者個人に提供されるべきものだ。それを根拠に、労働者自ら自身の疾病の作業関連性を疑うことができたり、医療機関において判断ができたりするようになれば、職業病の認識はずいぶん改善されるはずだ。
さらに一歩進めて、産業・職業・作業ごとに作業環境測定や有害物ばく露報告のデータをまとめて、データベース化(Job-Exposure Matrix:JEM、職務-ばく露マトリックス)することができれば、職歴や作業歴から特定のリスク要因(もちろんデータベースの範囲内にすぎないが)への累積ばく露を評価することも可能になる。
そして、こうしたばく露情報を疾病データと連結(リンケージ)することができれば、地域や国レベルでの職業病監視に役立つ情報を得ることができる。とくに、これらのデータをもとに探索的・網羅的な解析を行うことができれば、例えば、既知の有害物質による未知の職業病や、特定の有害物質が不明なままでも、職業や産業レベルで新たな職業病の発生を知ることができる。
これをシステムのレベルで実現するためには、作業環境測定データの共有を進めたり、職歴や診療情報などの個人情報を連結できることが必要になり、現在の日本ではかなりハードルが高い。
しかし、すでに北欧では、これだけのデータリンケージとそれによる職業病のサーベイランスが行われているし、他のヨーロッパ諸国やアメリカでも、研究レベルでは可能になっており、職業病の疫学研究を推進するうえで大きな力となっていることを確認しておきたい。
3. 胆管がん事件が示していること
ここまで、職業病がどのように認識されるか、そして、いまの日本において職業を認識するための仕組みがどのように作られていて、どのような問題があるのかといったことを説明してきた。これを足掛かりとして、職業病監視の仕組みから考えたときに、今回の胆管がん事件からどのような教訓を引き出すことができるかを考えてみよう。
・なぜ見逃されてしまったのか、どうすべきだったか
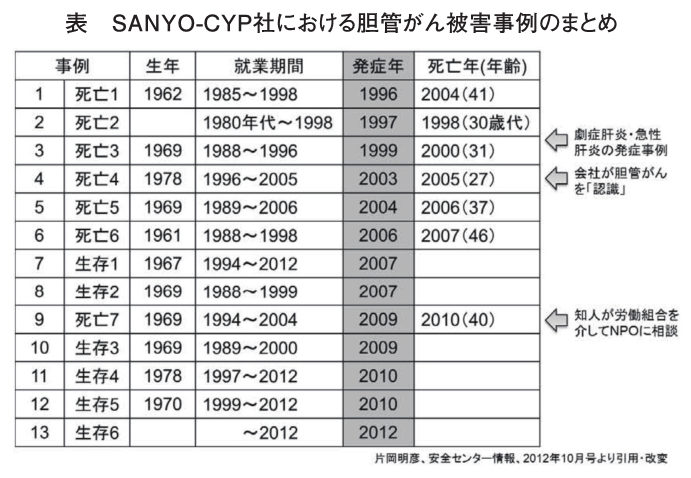
表は、片岡(関西労働者安全センター)による、SANYO-CYP社(以後S社)における被災者の事例をまとめたものである。
時系列でみると、早ければ2000年ごろ、遅くとも2005年以前には(胆管がんとしてではなくても)問題の存在を認識でき、作業環境を改善する必要性があることを、十分理解できていたはずだ。
2000年ごろ、すでにS社の労働者の中で溶剤の影響を懸念する声が上がっていたという。その懸念に対して誠実に対処する、すなわち産業医や外部の専門家の意見を聞き、衛生員会で議論をし、改善を実施していたならば、その後のすべての事例を予防することはできなかったかもしれないが、結果はずいぶんと違っていたのではないだろうか?
ただ、こうした「会社さえまともであったら」という考え方は、たちまち思考停止に陥ってしまう。
たとえ会社がまともでなくても、こうした不幸が拡大されることがないよう、社会としては備えておきたい。
そのチャンスのひとつは、すでに述べたように、医療機関にあった。
例えば、2000年以前に発症した3例において、どこかで本人や同僚、家族が労働環境に不安を感じ、そのことを主治医に話したとして、主治医が疑問を感じることはできなかっただろうか?
少なくとも、地域産業保健センターや産業保健推進センター、さらには労働基準監督署へのアクセスを仲介できなかっただろうか?
また、医療機関に頼らずとも、労働者自身が不安を感じたときに、いつでも親身になって相談に対応することのできる機関が身近になかっただろうか?
外部の専門家が協力していたところで、S社において使用されていた有機溶剤による(胆管)がんの発症が既知でない以上、「がん」を問題として対策を考えることはできなかったかもしれないが、肝臓がんや肝機能障害、あるいは、それ以前の問題として、自覚症状や職場の快適さを問題としてとらえ、対策を考えていたなら、結果は絶対に違っていたはずだ。
S社の事例を、サーベイランスの「システム」があったとして、それによって検知できるのかどうかについてはよくわからない。職業別や産業別の死因別死亡率があったとしても、日本標準職業分類(小分類)では[537 印刷・製本従事者]として、産業分類では(おそらく)[1591 印刷関連サービス業]としてまとめられてしまい、その場合十分な感度があるかどうかは現時点でわからない。
ただし、例えばある事業場で同じ疾患が連続して発生したり、同じ職種・業種で、稀な疾患が複数例観察されたときなどに、まず警報(アラート)を出し、予防的に対策を行ったり、慎重に観察を続けて問題を確認するといった仕組みは必要だ。
これならば、今回の胆管がんの事件であっても、十分に役立っただろう。
4. 悲劇を繰り返さないために必要なこと
・リスク管理とリスク監視(先見的対応)
よく、労働における健康リスク要因は、「適切に管理されればよい」といわれる。
それは確かにそのとおりだろうが、こうした「リスク管理論」的な立場は、そもそも既知のリスク要因に対して成り立つものであり、未知の(あるいは想定外の)リスク要因に対しては機能しない。
いまだ未知のリスクを明らかにするためには、大規模なサーベイランスのシステムを運用し、継続的・網羅的にリスクの所在を監視しなければならない。このように書くとすぐに「コスト」が問題にされそうだが、すでにフィンランドなどでは完全とは言えないまでも実現されており、日本においても技術的に解決できない問題があるわけではない。
すでに述べたように、データリンケージにおける個人情報保護のように、こうしたシステムの導入をめざす際に必要な社会的合意を得るためにはハードルの高い課題もあるが、二度と今回のような事件を起こさない、社会として決意をし、やはり、その合意をめざすことが必要だと思う。
・職業病の認識と補償
これもひどく荒っぽい議論になってしまうが、職業病の認識において大きなバリアとなっているのは、雇用する側あるいは行政の「補償コスト」を回避しようとする態度に行き着くように思われてならない。
繰り返すが、そもそもリスク要因と疾病との関連を疫学的に定量的に(何%などと)示すことはできても、疫学的に定量的に「ここからは補償されるべき」といった基準を示すことはできない。
補償のための基準は、最終的にはサイエンスではなく「社会的な合意」であり、「社会的な合意」であるからこそ、そのときどきで基準がぶれたり、恣意的な運用がなされうる。そして、その基準をめぐって労働者、雇用者と行政の間で争いが生じるのだと、私自身は理解している。
しかし、よくよく考えてみれば、被災者の治療や後遺障害の補償には、結局社会的な資源が投入される。その資源を労災保険に求めるか、他の社会的資源に頼るかといったところで綱引きを行うのは生産的ではないと思う。
おそらく、オランダのように社会保障の枠組みの中で必要なサービスを提供5し、労働における健康リスクが与えるインパクトについては、別途監視を行い、企業の負担を定めていくなどしない限りは、最終的な解決は難しいように思う。
・行政にできないことは労働者の参加で補完する
いくら根本的な解決策を考えたところで、それが実現する見込みがなければ何の役にも立たない。将来的により良い職業病サーベイランスのシステムが確立されるという展望は失わないとしても、その実現が困難な現在、近い未来のためにに何ができるだろうか?
例えば、インターネットを活用して、個々の労働者が職場の環境やそれに伴う健康不安を発信し、それをまとめていくような仕組みは作れないだろうか?
西で起こった事例と、東で起こった事例を組み合わせれば、何らかの警告につなげられるかもしれない。
こうした、市民の参加による社会環境、自然環境や天気のモニタリング6は実際に行われており、成果を挙げている。労働に起因する健康リスクの監視にも応用は可能なはずだ。
5. 終わりに
・「職業病」という言葉が軽くなってしまった
いま、インターネットで「職業病」を検索すると、ヒットするのはほとんどが「その仕事に熱中するがゆえに、いつの間にか身についてしまったその仕事特有の癖」といった意味の内容が圧倒的に多い。労働安全衛生の専門家が集まる産業衛生学会の主な話題も、メンタルヘルスと健康管理といってよい。「過労死」という言葉はまだ残ってはいても、「働くことが病気の原因になることがある」という意識は、多くの人の中から抜け落ちてしまっているような気がしてならない。
職業病の対策は何も難しいことではない。
例えば個々の化学物質の有害性を見れば、新しいものもあるかもしれないが、「化学物質対策」として私たちが知っていることは換気や隔離、密閉、代替品の使用など限られた技術であり、それは常に有効だ。むしろ問題なのは、真実を知ることができないこと(知ろうとしないこと)、そして、それゆえに現実を正しく理解できないことだろう。
雇用や賃金をめぐって確執が生じているところで安全衛生が置き去りにされる。
それを仕方がない、当たり前と考える社会では、職業病はリバイバル・サバイバルを繰り返す。私たちは労働を「健康の源泉」と定義した7。その理想が実現される社会を常に追求していきたい。
・患者に「ところでお仕事は?」と聞ける医療従事者を育てる
最後に、あらためて医療従事者の教育についてふれておきたい。
すでに述べたとおり、現状では臨床の場で疾病の予防・診断・治療のため、患者の労働に思いを寄せ、聞き取りをし、実践に生かすことのできる者は少ない。この現場の実態が、医学教育の現場でのリスク要因としての労働の軽視につながっている。そうして、臨床医学における患者の労働の意味を理解できない医療従事者が再生産されていく。
どこかでこの連鎖を断ち切らなければならないが、これも一足飛びに実現されると期待することはできない。
数少ない大学の研究者、産業医・企業の安全衛生スタッフなどの専門家、労働組合などは、その意義を広く医療従事者に説いていかなければならない。そして、患者もまた、医療の現場でリスク要因としての自らの労働について語ることを期待したいと思う。
少し前から何人かの医師らと臨床現場における職歴の聴取法について考えはじめた。驚いたことに、現在導入が進む電子カルテでは、職歴の記入欄もないものが少なくないという。ますます困った状況だが、いまはこの流れを止めるために、声を上げなければならない。
そして、私自身は、教育の場において、もう一度ラマッツィーニを紐解きながら、「患者には仕事を聞かなければならない」と教え続けようと思う。
文 献
- 医師の(問診以外も含む)診察時間は平均で約9~10分程度とされる。厚生労働省、平成22年度診療報酬改定 結果検証に係る特別調査「外来管理加算の要件見直し及び地域医療貢献加算創設の影響調査」 http://www.mhlw.go.jp/stf/shingi/2r9852000001mxe9-att/2r9852000001mxib.pdf
- 「『病人のそばにいるときには、病人に具合はどうか、原因は何か、いつからか、通じはどうか、どんな食物を食べているか、を聞かなければならない』とヒポクラテスは、その疾病論という本の中で述べているが、この質問にもうひとつ、すなわち『職業は何か』という質問を私は付け加えたい。」松藤元 訳、B・ラマツィーニ著、働く人々の病気-労働医学の夜明け「序文」、北海道大学図書刊行会、1980.(絶版)あるいは東敏昭 監訳、B・ラマツィーニ著、働く人の病、産業医学振興財団、2004.
- 奇妙なことに、傷病分類別の労災給付統計は、2000年頃より、集計はされているものの一部(「過労死・過労自殺」事例など)を除いて公表されなくなってしまった。このため、情報を入手するためには情報公開の手続を経る必要があり、これによって得られた統計が全国労働安全衛生センター連絡会議によって公開されている。
- この報告制度は、2006年の改正安衛法により創設され、「中小企業等においては、リスクアセスメントの実施等事業者の自律的な化学物質管理が十分でないことから、国自らが労働者の化学物質にばく露する状況を把握し、これをもとに、リスク評価を行い、リスクの程度に応じて特別規則による規制を行う」(「有害物ばく露作業報告制度及びこれまでの選定経緯・対象物質について」http://www.mhlw.go.jp/stf/shingi/2r9852000001hdkr-att/2r9852000001hdpl.pdf)ことを目的としているが、実際にどのように活用されているかについてはまだ情報を持っていない。
- 資料としては古く、現状は確認できていないが、C. Arther Williams, Jr., An International Comparison of Workers’ Compensation. Kluwer Academic Publishers, Boston, 1991. による。
- 市民参加型の報告システムは、インターネットの発達に伴って大きな広がりを見せている。例えば、ニューヨーク市における「ダイアル311」(Steven Johnson. The Ghost Map, 2006. 矢野真千子訳. 感染地図, 河出書房新社, 2007 http://www.nyc.gov/apps/311/homepage.htm)や、日本の環境省による全国水生生物調査(https://www2.env.go.jp/water-pub/mizu-site/mizu/suisei/)、ウェザーニュース社によるウェザーリポート(http://weathernews.jp/)は、そうした事例の一部である。
- “Changing patterns of life, work and leisure have a significant impact on health. Work and leisure should be a source of health for people. The way society organizes work should help create a healthy society. Health promotion generates living and working conditions that are safe, stimulating, satisfying and enjoyable.” The Ottawa Charter for Health Promotion(ヘルス・プロモーションのためのオタワ憲章), 1986.
安全センター情報2013年4月号

